Tecidos esqueléticos
Tecido Cartilaginoso
O tecido cartilaginoso é uma forma especializada de tecido conjuntivo de consistência rígida. Desempenha a função de suporte de tecidos moles, reveste superfícies articulares, em que absorve choques, e facilita o deslizamento dos ossos nas articulações.
A cartilagem é essencial para a formação e o crescimento dos ossos longos na vida intrauterina e depois do nascimento. Como os demais tipos de conjuntivo, o tecido cartilaginoso contém células, os condrócitos, e abundante material extracelular que constitui a matriz. As cavidades da matriz ocupadas pelos condrócitos são chamadas lacunas ou condroplastos. Uma lacuna pode conter um ou mais condrócitos.
As cartilagens (exceto as articulares e a cartilagem fibrosa) são envolvidas por uma bainha conjuntiva que recebe o nome de pericôndrio, o qual continua gradualmente com a cartilagem por uma face e com o conjuntivo adjacente pela outra. O pericôndrio contém nervos, vasos sanguíneos e linfáticos. Os condroblastos, que são as células cartilaginosas jovens, ficam situados junto ao pericôndrio.
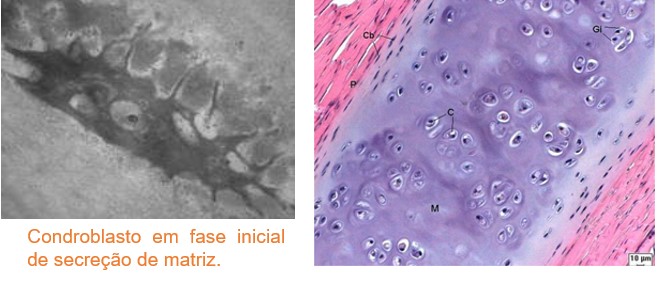
O tecido cartilaginoso não contém vasos sanguíneos, sendo nutrido pelos capilares do conjuntivo envolvente (pericôndrio). As cartilagens que revestem a superfície dos ossos nas articulações móveis não têm pericôndrio e recebem nutrientes do líquido sinovial das cavidades articulares. Em alguns casos, vasos sanguíneos atravessam as cartilagens, indo nutrir outros tecidos. O tecido cartilaginoso é também desprovido de vasos linfáticos e de nervos.
Tipos de tecido cartilaginoso
As funções do tecido cartilaginoso dependem principalmente da estrutura da matriz, que é constituída por colágeno ou colágeno mais elastina, em associação com macromoléculas de proteoglicanos (proteínas + glicosaminoglicanos), ácido hialurônico e diversas glicoproteínas.
Conforme as diversas necessidades funcionais do organismo, as cartilagens se diferenciam em três tipos:
- cartilagem hialina: a mais comum e cuja matriz contém delicadas fibrilas constituídas principalmente de colágeno tipo II;
- cartilagem elástica: contém poucas fibrilas de colágeno tipo II e abundantes fibras elásticas;
- cartilagem fibrosa: apresenta matriz constituída preponderantemente por fibras de colágeno tipo I.
Cartilagem hialina
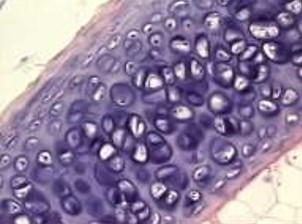
A cartilagem hialina fornece suporte com flexibilidade e resiliência, isto é, capacidade de retornar ao formato original após ser comprimida. É o tipo mais frequentemente encontrado no corpo humano e, por isso, o mais estudado. Forma o primeiro esqueleto do embrião, que posteriormente é substituído por um esqueleto ósseo. Entre a diáfise e a epífise dos ossos longos em crescimento observa-se o disco epifisário, de cartilagem hialina, que é responsável pelo crescimento do osso em extensão.
No adulto, as cartilagens hialinas do esqueleto incluem:
- as cartilagens articulares, as quais revestem as extremidades da maioria dos ossos de articulações móveis;
- as cartilagens costais, que conectam as costelas ao esterno;
- as cartilagens respiratórias, que formam o esqueleto da laringe (caixa da voz) e reforçam outras vias respiratórias (paredes das fossas nasais, traqueia e brônquios);
- as cartilagens nasais, que suportam a estrutura externa do nariz.
Cartilagem elástica

A cartilagem elástica é encontrada na orelha externa (pavilhão auditivo e conduto auditivo externo), na tuba auditiva, na epiglote e na cartilagem cuneiforme da laringe. Basicamente, é semelhante à cartilagem hialina, porém inclui, além das fibrilas de colágeno (principalmente do tipo II), uma abundante rede de fibras elásticas, contínuas com as do pericôndrio e, assim, possuem maior flexibilidade. Como a cartilagem hialina, a elástica apresenta pericôndrio. A cartilagem elástica é menos sujeita a processos degenerativos do que a hialina.
Cartilagem fibrosa ou fibrocartilagem
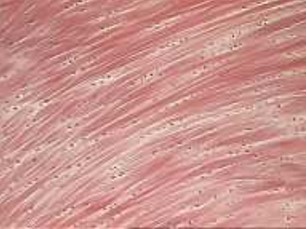
A cartilagem fibrosa ou fibrocartilagem é um tecido com características intermediárias entre o conjuntivo denso e a cartilagem hialina. É muito compressível e apresenta grande resistência à tensão, sendo encontrada em locais submetidos a grande tensão e estiramento, como nos discos intervertebrais, nos meniscos do joelho, nos pontos em que alguns tendões e ligamentos se inserem nos ossos, e na sínfise pubiana.
A fibrocartilagem está sempre associada a conjuntivo denso, sendo imprecisos os limites entre os dois. A matriz da fibrocartilagem é acidófila, por conter grande quantidade de fibras colágenas. A substância fundamental (ácido hialurônico, proteoglicanos e glicoproteínas) é escassa e limitada à proximidade das lacunas que contêm os condrócitos, os quais, muito frequentemente, formam fileiras alongadas. As numerosas fibras colágenas (tipo I) constituem feixes que seguem uma orientação aparentemente irregular entre os condrócitos ou um arranjo paralelo ao longo dos condrócitos em fileiras. Na fibrocartilagem não existe pericôndrio.
Crescimento da cartilagem
Diferentemente do osso, que tem uma matriz rígida, a cartilagem apresenta uma matriz flexível, o que possibilita a mitose (divisão celular). A cartilagem cresce de duas formas. No crescimento aposicional ("crescimento de fora para dentro"), as células que formam a cartilagem no pericôndrio circundante secretam nova matriz na face externa do tecido cartilaginoso existente. No crescimento intersticial ("crescimento de dentro para fora"), os condrócitos no interior de lacunas dividem-se e secretam nova matriz, expandindo a cartilagem a partir do seu interior. Tipicamente, o crescimento da cartilagem termina durante a adolescência, quando o esqueleto para de crescer.
Tecido ósseo
O tecido ósseo é o componente principal do esqueleto. É um tipo especializado de tecido conjuntivo formado por células e material extracelular calcificado, a matriz óssea.
Como os outros tecidos conjuntivos, o tecido ósseo, contém uma matriz extracelular abundante que circunda células esparsas. A matriz extracelular é formada aproximadamente de 15% de água, 30% de fibras colágenas e 55% de sais minerais cristalizados. O mineral mais abundante é o fosfato de cálcio [Ca3(PO4)2], que se combina com outro sal mineral, o hidróxido de cálcio [Ca(OH)2], para formar os cristais de hidroxiapatita [Ca10(PO4)6OH2]. Quando os cristais se formam, combinam-se ainda com outros sais minerais, como carbonato de cálcio (CaCO3) e íons como magnésio, fluoreto, potássio e sulfato. À medida que esses sais minerais são depositados no arcabouço formado pelas fibras colágenas da matriz extracelular, tornam-se cristalizados, e o tecido endurece. Esse processo, chamado calcificação, é iniciado pelas células formadoras de osso, chamadas osteoblastos.
Existem quatro tipos de células no tecido ósseo:
- células osteogênicas,
- osteoblastos,
- osteócitos,
- osteoclastos.
Células osteogênicas
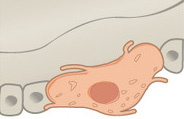
As células osteogênicas são células-tronco não especializadas, derivadas do mesênquima, o tecido a partir do qual todos os tecidos conjuntivos são formados. Elas são as únicas células ósseas que sofrem divisão celular; as células resultantes se tornam osteoblastos. Também podem se diferenciar em condrócitos, adipócitos, mioblastos e fibroblastos. As células osteogênicas são encontradas ao longo da parte interna do periósteo, no endósteo e nos canais no interior do osso que contêm vasos sanguíneos.
Osteoblastos
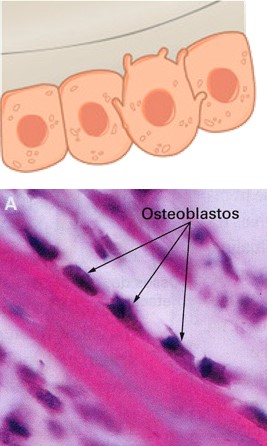
Os osteoblastos são células jovens com intensa atividade metabólica que sintetizam a parte orgânica da matriz óssea e localizam-se na sua periferia. Elas expressam receptores de PTH (paratormônio), sintetizam e produzem fibras colágenas e outros componentes orgânicos necessários para formar a matriz extracelular do tecido ósseo, e iniciam a calcificação (são responsáveis pela formação e mineralização ósseas). À medida que os osteoblastos são recobertos com matriz extracelular, tornam-se aprisionados em suas secreções e transformam-se em osteócitos.
OBS.:
Células com o sufixo -blasto, no osso ou em qualquer tecido conjuntivo, produzem matriz extracelular.
Osteócitos
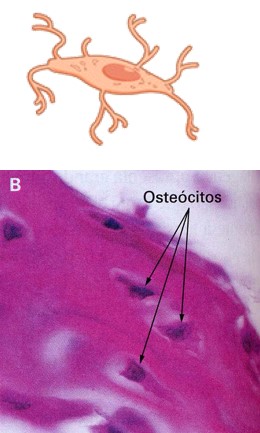
Os osteócitos são células ósseas maduras que se situam em cavidades ou lacunas no interior da matriz óssea, das quais partem canalículos. Dentro dos canalículos os prolongamentos dos osteócitos estabelecem contatos por meio de junções comunicantes, por onde podem passar pequenas moléculas e íons de um osteócito para o outro. Os osteócitos são essenciais para a manutenção da matriz óssea e mantêm seu metabolismo diário, como a troca de nutrientes e resíduos com o sangue. Sua morte é seguida por reabsorção da matriz. Como os osteoblastos, os osteócitos não sofrem divisão celular.
OBS.:
Células com o sufixo -cito, no osso ou em qualquer outro tecido, preservam o tecido.
Osteoclastos
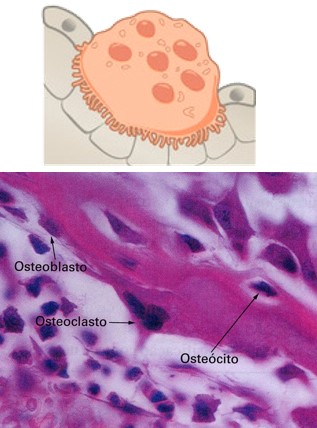
Os osteoclastos são células gigantes, móveis, multinucleadas e e extensamente ramificadas que reabsorvem o tecido ósseo, participando dos processos de remodelação dos ossos. São células derivadas da fusão de várias células do sistema mononuclear fagocitário e estão concentradas no endósteo. A membrana plasmática do osteoclasto é muito dobrada, formando uma margem pregueada no lado da célula orientada para a superfície do osso. Aqui a célula libera enzimas lisossômicas potentes e ácidos que digerem a proteína e os componentes minerais da matriz extracelular subjacente do osso. Essa decomposição da matriz extracelular do osso, denominada reabsorção, é parte do desenvolvimento, do crescimento, da manutenção e do reparo normais do osso.
OBS.:
Células com o sufixo -clasto, no osso, decompõem (absorvem) a matriz extracelular. Os osteoclastos ajudam a regular o nível de cálcio no sangue em resposta a certos hormônios, como a calcitonina e o paratormônio (PTH). Os osteoclastos também são as células-alvo para a terapia medicamentosa usada para tratar osteoporose.
Tipos de tecido ósseo
O tecido ósseo possui um alto grau de rigidez e resistência à pressão. Por isso, suas principais funções estão relacionadas à proteção e à sustentação. Também funciona como alavanca e apoio para os músculos, aumentando a coordenação e a força do movimento proporcionado pela contração do tecido muscular.
Histologicamente existem dois tipos de tecido ósseo:
- imaturo ou primário (não lamelar),
- maduro, secundário ou lamelar.
Os dois tipos contêm as mesmas células e os mesmos constituintes da matriz. O tecido primário é o que aparece primeiro, tanto no desenvolvimento embrionário como na reparação das fraturas, sendo temporário e substituído por tecido secundário. No tecido ósseo primário, as fibras colágenas se dispõem irregularmente, sem orientação definida, porém no tecido ósseo secundário ou lamelar essas fibras se organizam em lamelas, que adquirem uma disposição muito peculiar.
Tecido ósseo primário ou imaturo
Em cada osso o primeiro tecido ósseo que aparece é do tipo primário (não-lamelar), sendo substituído gradativamente por tecido ósseo lamelar ou secundário. No adulto é muito pouco frequente, persistindo apenas próximo às suturas dos ossos do crânio, nos alvéolos dentários e em alguns pontos de inserção de tendões. O tecido ósseo primário apresenta fibras colágenas dispostas em várias direções sem organização definida, tem menor quantidade de minerais e maior proporção de osteócitos do que o tecido ósseo secundário.
Tecido ósseo secundário ou maduro
O tecido ósseo secundário (lamelar) é a variedade geralmente encontrada no adulto. Sua principal característica é conter fibras colágenas organizadas em lamelas, que ficam paralelas umas às outras ou se dispõem em camadas concêntricas em torno de canais com vasos, formando os sistemas de Havers ou ósteons. As lacunas que contêm osteócitos estão em geral situadas entre as lamelas ósseas, porém algumas vezes estão dentro delas.
OBS.:
O tecido ósseo secundário, que contém sistemas de Havers, é característico da diáfise dos ossos longos, embora sistemas de Havers pequenos sejam encontrados no osso compacto de outros locais.
Cada sistema de Havers ou ósteon é um cilindro longo, às vezes bifurcado, paralelo à diáfise e formado por várias lamelas ósseas concêntricas. No centro desse cilindro ósseo existe um canal revestido por endósteo, o canal de Havers, que contém vasos e nervos. Os canais de Havers comunicam-se entre si, com a cavidade medular e com a superfície externa de osso por meio de canais transversais ou oblíquos, os canais de Volkmann. Estes se distinguem dos de Havers por não apresentarem lamelas ósseas concêntricas. Os canais de Volkmann atravessam as lamelas ósseas. Todos os canais vasculares existentes no tecido ósseo aparecem quando a matriz óssea se forma ao redor dos vasos preexistentes.
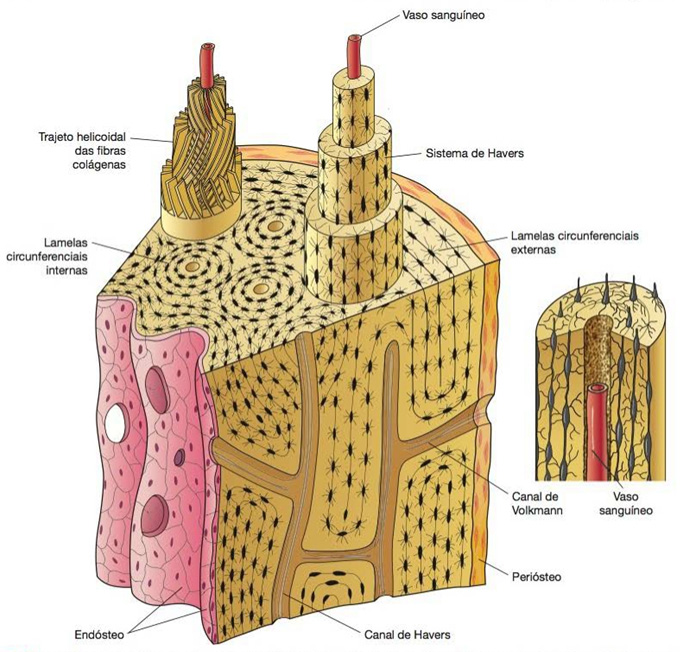
Como visto anteriormente em Texturas ósseas, a classificação baseada no critério macroscópico admite duas variantes de tecido ósseo secundário ou maduro:
- compacto ou denso,
- esponjoso ou lacunar ou reticulado.
Essas variedades apresentam o mesmo tipo de célula e de substância intercelular, diferindo entre si apenas na disposição de seus elementos e na quantidade de espaços medulares. O osso esponjoso apresenta espaços medulares mais amplos, sendo formado por várias trabéculas, que dão aspecto poroso ao tecido. O osso compacto praticamente não apresenta espaços medulares, existindo, no entanto, além dos canalículos, o conjunto de canais que são percorridos por nervos e vasos sanguíneos: os canais de Havers e de Volkmann.
OBS.:
Por ser uma estrutura inervada e irrigada, os ossos apresentam grande sensibilidade e capacidade de regeneração.
Histogênese – Formação do tecido ósseo
De acordo com a origem embrionária, há dois processos básicos de formação do tecido ósseo:
- ossificação intramembranosa, que ocorre no interior de uma membrana conjuntiva;
- ossificação endocondral, que se inicia sobre um molde de cartilagem hialina, o qual gradualmente é destruído e substituído por tecido ósseo formado a partir de células do conjuntivo adjacente.
A ossificação intramembranosa é o processo formador dos ossos frontal, parietal e de partes do occipital, do temporal e dos maxilares superior e inferior. Contribui também para o crescimento dos ossos curtos e para o aumento em espessura dos ossos longos.
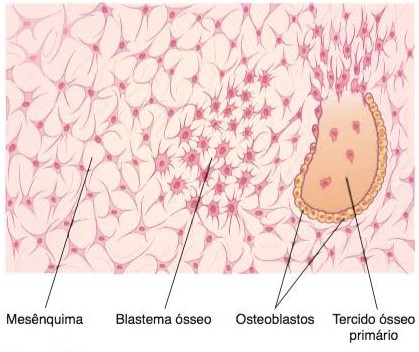
O local da membrana conjuntiva onde a ossificação começa chama-se centro de ossificação primária. O processo tem início pela diferenciação de células mesenquimatosas que se transformam em grupos de osteoblastos, os quais sintetizam o osteoide (matriz ainda não mineralizada), que logo se mineraliza, englobando alguns osteoblastos que se transformam em osteócitos. Como vários desses grupos surgem quase simultaneamente no centro de ossificação, há confluência dos feixes ósseos formados, conferindo ao osso um aspecto esponjoso. Entre os feixes formam-se cavidades que são penetradas por vasos sanguíneos e células mesenquimatosas indiferenciadas, que darão origem à medula óssea. Os vários centros de ossificação crescem radialmente, acabando por substituir a membrana conjuntiva preexistente. A palpação do crânio dos recém-nascidos revela áreas moles – as fontanelas – onde as membranas conjuntivas ainda não foram substituídas por tecido ósseo.
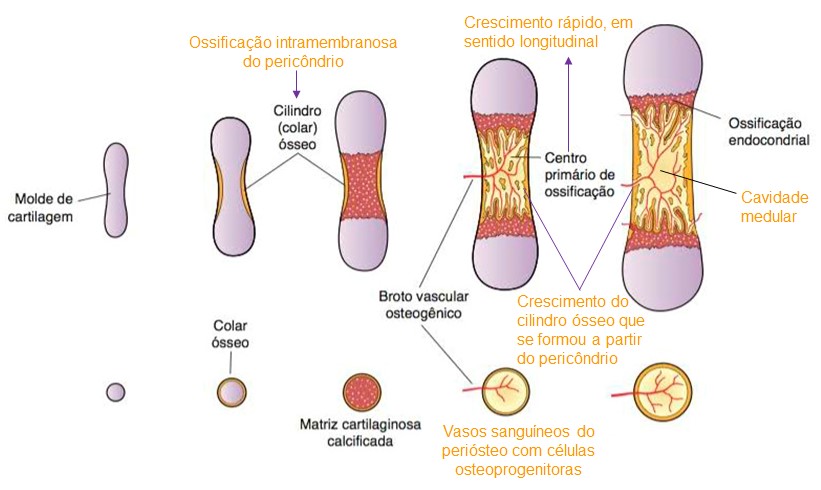
A ossificação endocondral é o principal processo responsável pela formação dos ossos curtos e longos. Tanto na ossificação intramembranosa como na endocondral, o primeiro tecido ósseo formado é do tipo primário, o qual é, pouco a pouco, substituído por tecido secundário ou lamelar. Portanto, durante o crescimento dos ossos podem-se ver, lado a lado, áreas de tecido primário, áreas de reabsorção e áreas de tecido secundário. Uma combinação de formação e remoção de tecido ósseo persiste durante o crescimento do osso. Isso também ocorre no adulto, embora em ritmo muito mais lento.
A ossificação endocondral tem início sobre uma peça de cartilagem hialina e consiste em dois processos. Primeiro, a cartilagem hialina sofre modificações, havendo hipertrofia dos condrócitos, redução da matriz cartilaginosa a finos tabiques, sua mineralização e a morte dos condrócitos por apoptose. Segundo, as cavidades previamente ocupadas pelos condrócitos são invadidas por capilares sanguíneos e células osteogênicas vindas do conjuntivo adjacente. Essas células diferenciam-se em osteoblastos, que depositarão matriz óssea sobre os tabiques de cartilagem calcificada. Desse modo, aparece tecido ósseo onde antes havia tecido cartilaginoso, sem que ocorra a transformação deste tecido naquele; os tabiques de matriz calcificada da cartilagem servem apenas de ponto de apoio à ossificação.
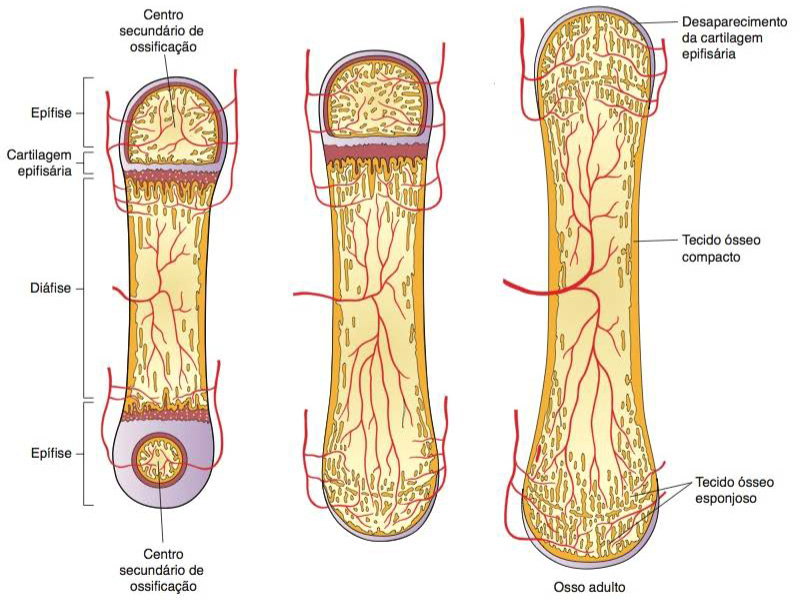
Mais tarde, formam-se os centros secundários de ossificação, um em cada epífise, porém não simultaneamente. Esses centros são semelhantes ao centro primário da diáfise, mas seu crescimento é radial em vez de longitudinal. A porção central do osso formado nos centros secundários (nas epífises) também contém medula óssea. Quando o tecido ósseo formado nos centros secundários ocupa as epífises, o tecido cartilaginoso torna-se reduzido a dois locais: a cartilagem articular, que persistirá por toda a vida e não contribui para a formação de tecido ósseo, e a cartilagem de conjugação ou disco epifisário. Esta é constituída por um disco cartilaginoso que não foi penetrado pelo osso em expansão e que será responsável, de agora em diante, pelo crescimento longitudinal do osso. A cartilagem de conjugação fica entre o tecido ósseo das epífises e o da diáfise. Seu desaparecimento por ossificação, aproximadamente aos 20 anos de idade, determina a parada do crescimento longitudinal dos ossos.
OBS.:
Os ossos longos em crescimento alargam-se à medida que se alongam. Assim como as cartilagens, os ossos aumentam em espessura ou, no caso dos ossos longos, em diâmetro, por crescimento aposicional ("crescimento de fora para dentro"). Os osteoblastos situados abaixo do periósteo secretam matriz óssea sobre a superfície óssea externa, enquanto os osteoclastos removem o osso sobre a superfície do endósteo da diáfise. Entretanto, a formação em geral é levemente maior que a destruição. Esse processo desigual produz um osso mais espesso e mais forte, mas impede que ele se torne um osso muito pesado.
